 ПРОГНОЗИРОВАНИЕ РОЖДЕНИЯ ДЕТЕЙ С ВРОЖДЕННЫМИ ПОРОКАМИ РАЗВИТИЯ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
ПРОГНОЗИРОВАНИЕ РОЖДЕНИЯ ДЕТЕЙ С ВРОЖДЕННЫМИ ПОРОКАМИ РАЗВИТИЯ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
Е.В. Кашина, Н.В.Михайличенко
THE PREDICTION OF THE BIRTH OF CHILDREN WITH CONGENITAL MALFORMATION OF CENTRAL NERVOUS SYSTEM
E.V. Kashina,N.V. Mikhaylichenko
Кафедра неврологии, нейрохирургии и медицинской генетики ГОУ ВПО ВГМУ Росздрава
Современный прогресс генетики и медицины позволяет своевременно диагностировать, в том числе и в пренатальном периоде, значительную часть врожденных пороков развития, а некоторые из них эффективно лечить при ранней диагностике. Несмотря на успехи в ранней диагностике врожденных дефектов, основное значение в снижении частоты пороков принадлежит предупредительным мероприятиям.
Нами обследовано 140 детей и подростков с врожденными пороками развития центральной нервной системы.Ретроспективно был проведен анализ возможных факторов риска развития у них врожденных пороков центральной нервной системы и разработана шкала по определению такого риска, определены степени и группы риска.
Ключевые слова: врожденные пороки развития, центральная нервная система, фактор риска, дети.
Modern progress of genetics and medicine allows to diagnose a significant part of congenital malformations problems of central nervous system in roper time, and effectively treat some of them at early diagnostics. Despite of successes in early diagnostics of congenital malformations problems of central nervous system, major importance of decrease in frequency of defects belongs to preventive measures.
140 children and teenagers with congenital malformations problems of central nervous system were examined by us. Retrospectively the analysis of possible risk factors of development of congenital malformations problems of central nervous system in them has been lead and a scale of definition of such risk has been developed.
Key words: congenital malformations, central nervous system, children.
Введение
В настоящее время,несмотря на высокий уровень развития медицинской науки и практики, отмечается высокий уровень рождения детей с врожденными пороками развития (ВПР) центральной нервной системы (ЦНС). Значимость проблемы становится еще более очевидной, если принять во внимание данные ВОЗ, согласно которым среди главных причин высокой перинатальной смертности и инвалидности с детства выделяют три: незрелость, врожденные пороки и асфиксия [4,6].
В рамках национальной программы по сохранению генофонда России и стабилизации демографических показателей актуальность предотвращения рождения детей с пороками развития ЦНС, а также раннего выявления этой патологии для своевременной хирургической и терапевтической коррекции приобретает большую значимость. По данным ВОЗ, 20% детской заболеваемости и инвалидности, а также 15 – 20% детской смертности вызваны пороками развития.
Считается, что 10% из них обусловлены действием вредных факторов окружающей среды, 10% - хромосомными изменениями, а остальные 80% обычно носят смешанный характер. ВПР ЦНС составляют около 25% всех врожденных пороков у детей и обусловливают выраженную неврологическую симптоматику [2,3,6].
Большинство ВПР ЦНС обусловлены мультифакториальной этиологией, то есть взаимодействием генетических и средовых факторов, среди которых определенная роль принадлежит внутриутробным инфекциям (ВУИ).
Низкая культура репродуктивного поведения женщин пагубно отражается как на здоровье самих беременных женщин, так и на здоровье их новорожденных детей. По данным ряда авторов вопрос о том, могут ли ВУИ являться причиной формирования ВПР ЦНС, пока остается не до конца решенным [1,4,6,12].
Однако наличие у новорожденных с ВПР ЦНС верифицированной ВУИ не исключает её роли в формировании данной патологии и позволяет говорить о тесной, взаимообусловленной этиологической связи хронического воспалительного процесса и нарушения формирования ЦНС.
Вышеперечисленные авторы не исключают, что воздействие инфекционного фактора на ранних этапах внутриутробного развития может приводить к нарушению механизмов генетического контроля эмбриогенеза нервной ткани. Возбудители инфекционного процесса, обладая тропностью к эмбриональной ткани, могут индуцировать хромосомные и метаболические нарушения в клетках плода, то есть обладать мутагенным и тератогенным эффектами.
Наряду с наличием инфекционного процесса, к факторам риска развития ВПР ЦНС следует отнести: осложненный акушерский и соматический анамнез, наличие случаев самопроизвольного прерывания беременности и мертворождений, гестозы различной степени тяжести, перенесенные ОРВИ в первом триместре беременности, отсутствие наблюдения специалистами во время беременности [1].
Таким образом, как полагают некоторые исследователи, для того, чтобы нарушить «запланированный» ход генетической программы, требуется применить грубые воздействия [1,2,6,7,11]. Большое значение имеет многофакторное воздействие на развивающийся плод. К факторам, обладающим определенной угрозой (риском) возникновения отклонений от нормального хода эмбриогенеза относятся социально-экономические, демографические, материнские, акушерские (плодово-материнские, плацентарные, родовые) и неонатальные [1,9,10].
Различные факторы могут реализоваться в одну и ту же аномалию развития и одни и те же вредные факторы могут приводить к различным аномалиям развития. Решающее значение принадлежит периоду гестационного развития и экспозиции вредного фактора.
Целью исследования являлось на основании изучения многообразия факторов и их значения сформировать группы риска рождения детей с ВПР ЦНС для дальнейшего использования полученных данных, как основы для разработки возможных путей их профилактики.
Материал и методы
В объем исследований было включено 140 детей в возрасте 1 сутки жизни – 18 лет с ВПР ЦНС (основная группа) и 140 здоровых детей (контрольная группа). Изучались медико-социальные факторы, выявляемые в различные периоды, как до зачатия ребенка, так и во время беременности женщины. У каждого ребенка было изучено всего 100 факторов, которые были сгруппированы в восемь групп.
Среди изучаемых групп были социально-экономические факторы, демографические, генеалогические, акушерские, материнские факторы, плодо-материнские, плацентарные, неонатальные и средовые факторы. Необходимую информацию получали путем выкопировывания данных из официальной медицинской документации каждой женщины и рожденного ею ребенка, а также методом интервьюирования матерей.
Анализ полученных данных проводился с применением метода детерминационного анализа с подсчетом частоты признаков в основной (Р1) и контрольной (Р2) группах и вычислением коэффициентов относительного (ОР) и атрибутивного риска (АР) каждого изучаемого признака в соответствии с рекомендациями ВОЗ (г. Женева, 1984).
С целью оценки силы влияния каждого фактора был рассчитан относительный риск. Риск возникновения ВПР ЦНС считали статистически более высоким при наличии изучаемого фактора риска, если все значения доверительного интервала, рассчитанного для ОР, были больше 1. При этом коэффициенты ОР и АР рассчитывали по следующим формулам:
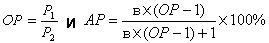
,где в – пропорция детей с пороками развития ЦНС с фактором риска [8].
Результаты и обсуждение.
В результате проведенных исследований из общего массива медико-социальных параметров, характеризующих состояние здоровья будущих матерей и впоследствии рожденных ими детей, было отобрано 28 признаков, имеющих достоверные различия по величинам (Р1) и (Р2), и отличающихся наиболее высокой информативностью.
Для использования в практике была разработана шкала определения риска рождения детей с ВПР ЦНС. Коэффициенты АР, рассчитанные с учетом абсолютного числа женщин, родивших детей с пороками развития ЦНС, отличались наиболее высокой точностью и достоверностью.
В связи с этим коэффициенты АР были положены в основу разработанной шкалы риска рождения детей с ВПР ЦНС.
В зависимости от величины коэффициентов АР было выделено 3 степени риска: I-я степень риска – коэффициенты АР 20 – 28%, II-я степень риска – в пределах 28 – 40%, III-я степень риска – в пределах 50 – 70% (таблица 1).
При этом вероятность прогноза возрастала от I-й к III-й степени. Разработанная шкала риска может быть успешно использована в женских и медико-генетических консультациях для прогностической оценки рождения детей с ВПР ЦНС, а также в клинике при диагностическом поиске.
На основании изученных факторов и степеней риска представляется возможным сформировать соответственно 3 группы риска: группа низкого, повышенного (среднего) и высокого риска.
Этот подход к градации детей на предложенные группы риска ВПР ЦНС основан на индивидуальном анализе факторов риска и их степеней.
В случаях определения факторов риска преимущественно в левой позиции шкалы ребенок относится к группе низкого риска, нахождение факторов риска в основном в центральной части шкалы позволяет прогнозировать повышенный (средний) риск развития ВПР ЦНС при рождении ребенка и отнести его к соответствующей группе. Выявление факторов риска большей частью в правой позиции шкалы дает возможность установить высокую степень риска ВПР ЦНС у родившегося ребенка и отнести его к группе высокого риска.
Клинический пример 1. Ребенок С., 5 суток жизни, гестационный возраст 35 недель (АР=25,3%), родился по шкале Апгар 4 балла (АР=41,2%), массой тела 2420 г. Роды у матери вторые, беременность восьмая, предыдущие беременности закончились одними родами, шестью самопроизвольными выкидышами (АР=42,4%).
Мать проживает в плохих жилищно-бытовых условиях (АР=31,2%), имеет неполноценное питание (АР=35,8%),курит (АР=32,5%). До беременности не обследована. При поступлении в родильный дом выявлены хламидиоз (АР= 42,3%) и уреаплазмоз (АР=26,0%). При УЗИ выявлено нарушение фетоплацентарного кровообращения (АР=35,3%).
Заключение: при использовании разработанной шкалы данный ребенок может быть отнесен ко II-й группе риска по наличию у него ВПР ЦНС, так как большинство представленных факторов риска отнесены ко II-й степени по шкале. В данном случае необходимо обследовать ребенка на наличие у него врожденной патологии ЦНС.
В нашем исследовании ретроспективно был проведен анализ оценки точности разработанной шкалы у 140 детей и подростков с ВПР ЦНС.
Структура групп риска выявления ВПР ЦНС у обследованных детей распределилась следующим образом: к группе высокого риска было отнесено 73,5% детей, повышенного – 20,9% и к группе низкого риска – 5,6% из общего числа детей и подростков.
Таким образом, проведенные исследования дали возможность изучить факторы риска, их различную прогностическую значимость, предложить степени и выделить группы риска, разработать шкалу прогнозирования и обосновать технологию практического ее использования.
В связи с этим тщательно собранный анамнез матери и отца в значительной мере будет информировать врача о характере возможных отклонений здоровья новорожденного ребенка и предопределять тактику терапевтических и хирургических мероприятий.
Библиография
1. Антонов, О. В. Внутриутробные инфекции и врожденные пороки развития у плода и новорожденных детей / О. В. Антонов, И. В. Антонова, О. В. Добаш // Детские инфекции: Научно-практический журнал Ассоциации педиатров-инфекционистов. - М.: Диагностика и вакцины, 2005. – №2. – С. 64-66.
2. Барашнев, Ю.И., Бахарев В.А., Новиков П.В. Диагностика и лечение врожденных и наследственных заболеваний у детей (путеводитель по клинической генетике). – Триада-Х, 2004.
3. Бокерия, Л.А. Врожденные аномалии (пороки развития) в Российской Федерации / Л. А. Бокерия, И. Н. Ступаков, Н. М. Зайченко, Р. Г. Гудукова // Детская больница: научно-практический журнал. - М.: ПроМедиа, 2003. -N1. – С. – 7-14.
4. Геппе, Н.А. Пороки развития ЦНС у новорожденных с внутриутробной инфекцией / Н.А. Геппе,О.С. Нестеренко, Н.С. Нагибина и др. // Педиатрия. – 1999. - №5. – С. 42-44.
5. Кулаков В.И., Барашнев Ю.И. Новорожденные высокого риска / под ред. В.И. Кулакова, Ю.И. Барашнева. – М.: ГЭОТАР-Медиа, 2006. – с. 528.
6. Полунин, В.С. Медико-социальные факторы риска возникновения пороков развития спинного мозга / В.С. Полунин, Е.И. Нестеренко, В.В. Попов и др. // Российский медицинский журнал. – 2006. - №1. – С.3-6.
7. Скляр, К.Е. Роль внутриутробной инфекции в механизмах формирования врожденных пороков развития / К. Е. Скляр, Е. М. Малкова, Н. В. Рязанцева и др. // Бюллетень Сибирской медицины: научно-практический журнал. - 2005. - №1. – С. 80-84.
8. Стоногина В.П. Определение факторов риска в эпидемиологических исследованиях (лекция). М., 1980.- с.11.
9. Porta R. – Neonatal outcome of multiple gestation // Proceeding of the 5th World Congress of Perinatal Medicine. – Barcelona, 2001. – P. 546 – 556.
10. Banovic J.,Banovic V., Roje D. The influence of drug abuse on perinatal outcome// Proceedings of the 5th World Congress of Perinatal Medicine. – Barselona, 2001. – P. 504-507.
11. Lao T.T. Thyroid disorders and pregnancy outcome // Proceedings of the 5th World Congress of Perinatal Medicine. – Barselona, 2001. – P. 509-511.
12. Ruiz-Flores M. Multiple pregnancy: ultrasonographic evaluation // Proceedings of the 5th World Congress of Perinatal Medicine. – Barselona, 2001. – P. 533-535.









